Oralchirurgie 09.10.2013
Lichen ruber mucosae: harmlos bis gefährlich?
share
Die Ursache der Erkrankung ist noch weitgehend unbekannt.
Lichen ruber planus – auch Knötchenflechte genannt – ist eine nicht ansteckende, chronisch entzündliche, schubartig verlaufende Erkrankung der Haut und/oder Nägel und der Schleimhäute. Im Bereich der Haut ist sie gekennzeichnet durch juckende rötlich-livide, matt-glänzende Papeln, die sich häufig im Bereich der Knöchelinnenseite befinden. Im Bereich der Schleimhäute kann sie unterteilt werden in genital, ösophageal, konjunktival und oral.
Lichen ruber mucosae
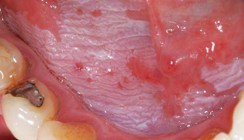
Die Ursache dieser Erkrankung ist weitgehend unbekannt, eine medikamentöse Ursache wird diskutiert und eine T-Zell-vermittelte Autoimmunerkrankung wird vermutet. Bei ca. 30 Prozent der Patienten, die einen Hautbefall aufweisen, ist auch die Mundschleimhaut betroffen. Diese kann jedoch häufig auch alleine befallen sein. Patienten mit einem genitalen Lichen planus weisen in ca. 20 Prozent der Fälle eine Mundschleimhautmanifestation auf.1 Diese Patienten klagen meist über brennende rötliche Veränderungen der Mundschleimhaut, häufig mit einer weißlichen Streifung, der sogenannten Wickham-Striae, welche durch eine streifenförmige Verbreiterung des Epithels hervorgerufen wird und nach dem französischen Pathologen Louis F. Wickham (1861–1919) benannt wurde. Die häufigste Lokalisation ist das Planum buccale. Die Prävalenz der oralen Form liegt bei ca. ein bis zwei Prozent. Frauen scheinen häufiger befallen zu sein, das typische Alter liegt zwischen 30 und 60 Jahren. Es gibt in der Literatur mehrere Klassifikationen und Scores,2–4 jedoch wird der orale Lichen ruber am häufigsten in sechs Formen unterteilt:
- 1. retikulär
- 2. papulär
- 3. plaqueartig
- 4. atrophisch
- 5. ulzerativ/erosiv
- 6. bullös
Die retikuläre Form ist gekennzeichnet durch die Wickhamsche Streifung, welche meist symmetrisch im Planum buccale beidseits auftritt. Zunge und Gingiva sind seltener betroffen. Zu den Differenzialdiagnosen gehören Morsicatio buccarum und Leukoplakie.
Die papuläre Form wird durch knötchenförmige Veränderungen charakterisiert, die einzeln oder in Gruppen formiert auftreten können. Differenzialdiagnostisch kommt die pseudomembranöse Candidiasis in Betracht.
Bei der plaqueartigen Form sind häufig pflastersteinartige Veränderungen auf dem Zungenrücken oder Planum buccale und seltener an den Zungenrändern zu finden. Diese pflastersteinartigen Modifikationen präsentieren sich meist flächenartig als fleckförmige Weißfärbung, differenzialdiagnostisch muss sicherlich auch der weiße Schleimhautnävus, Leukoplakie und Verätzungen der Mundschleimhaut in Betracht gezogen werden.
Bei der atrophischen Form finden sich häufig im Bereich der Zunge erythematöse, schmerzhafte bis brennende Veränderung der Mundschleimhaut; diese blass- bis hochroten Abnormitäten können auf dem Zungenrücken zu Papillenverlust führen. Es können Kombinationen mit der retikulären und ulzerativen/erosiven Form auftreten. Zur Differenzialdiagnose zählt die Leukoplakie/Erythroplakie.
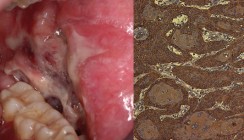
Bei der ulzerativen/erosiven Form liegen Ulzerationen vor, welche meist von einer Fibrinschicht bedeckt sind und umgeben von einer hochroten Schleimhaut. Diese Form entartet am häufigsten und bedarf einer gehäuften regelmäßigen Kontrolle während der Therapie. Zu den Differenzialdiagnosen zählen das Plattenepithelkarzinom und die orale Manifestation des Morbus Crohn.
Bei der bullösen Form finden sich kleine millimetergroße Blasen, die nach der Eröffnung kleine Erosionen bilden. Diese Form findet man am häufigsten im Bereich des Planum buccale und seltener im Bereich der Zunge oder Gingiva. Hierbei zählen zu den Differenzialdiagnosen die blasenbildenen Erkrankungen Pemphigus und Pemphigoid.
Die Einteilung nach Tyldesley 3 ist sicherlich in Hinblick auf die Risikoeinschätzung für eine maligne Transformation sinnvoll: non-erosiv (retikulär, papulär, plaqueartig), minor-erosiv (atrophisch, ulzerativ, bullös) und major-erosiv (ausgedehnt ulzerativ).
In bis zu 17 Prozent der Fälle findet man bei oralem Lichen auch gleichzeitig einen Pilzbefall, was in manchen Fällen die pathohistologische Diagnostik erschwert. In diesen Fällen sollte nach Therapie der Pilzerkrankung eine erneute Biopsie entnommen werden. Patienten mit einem Lichen ruber mucosae sollten regelmäßig kontrolliert werden, da es zu einer malignen Entartung kommen kann. Das Entartungsrisiko liegt bei ca. 0,4 bis 5,6 Prozent, wobei interessanterweise zwar das Planum buccale am meisten bei oralem Lichen befallen ist, jedoch die häufigste Entartungslokalisation der posteriore Zungenrand ist. Zeichen einer malignen Entartung können sein: Ulzeration, endo-/exophytisches Wachstum mit unklarer Begrenzung, Induration, gelockerte Zähne ohne Vorliegen einer Parodontalerkrankung, vergrößerter Halslymphknoten.
Therapie
Die Therapie bei oralem Lichen planus basiert auf einer immunsuppressiven und antiinflammatorischen Komponente. Auf Alkohol- und Nikotinkonsum sowie auf den Verzehr von gewürzten Speisen als auch Zitrusfrüchten sollte verzichtet werden. Ferner sollten lokale Reize wie beispielsweise scharfe Füllungs- oder Prothesenränder ausgeschaltet und die Mundhygiene optimiert werden. Sollte es zu einer Verschlechterung des Befundes kommen, muss nochmals eine Biopsie durchgeführt werden, um die Transformation in ein Plattenepithelkarzinom frühzeitig zu erkennen.
Kortikosteroide
Kortikosteroide können topisch, intraläsional oder systemisch verabreicht werden. Neben den bekannten systemischen Nebenwirkungen (diabetische Stoffwechsellage, gastrointestinale Beschwerden, Hypertonie, Cushing-Syndrom ...) kann auch lokal eine sekundäre Candidiasis auftreten. Bei der topischen Applikation wird eine Reduktion der Schmerzsymptomatik von ca. 55 Prozent angegeben.1 Bei der intraläsionalen Injektion sollte eine Kombination mit einem Lokalanästhestikum in Betracht gezogen werden (z.B. zweiprozentige Lidocainlösung). Die systemische Applikation ist indiziert bei schweren Formen von oralem Lichen planus und sollte nicht länger als drei Wochen durchgeführt sowie durch den Hausarzt kontrolliert werden. In der Regel wird 40 bis 80 mg Prednison/Tag für fünf bis sieben Tage verabreicht und dann langsam über ca. zwei bis vier Wochen wieder reduziert – um 5 bis 10 mg/d.5 Trotz der relativ guten Ansprechbarkeit, kommt es jedoch nicht bei allen Patienten zu einer Abheilung der Läsionen.
Vit-A-Säure-Derviate (Retinoide)
Retinoide sind Vitamin-A-Analoga und wirken auf die Keratinisierung der Haut und Schleimhaut. Sie können entweder als Mundspüllösung (Retinoral 0,01 Prozent) oder systemisch (Neotigason) verabreicht werden. Bei der Therapie mit Retinoiden sollte eine regelmäßige laborchemische Kontrolle durch den Hausarzt durchgeführt werden. Zu den unerwünschten Nebenwirkungen zählen u.a. erhöhte Blutlipide, Cheilitis, dystopische Nagelveränderungen und Haarausfall.
Calcineurininhibitoren (Ciclosporin A, Tacrolimus, Pimecrolimus)
Ziel dieser Immunsuppressionstherapie ist die Hemmung der Phosphatase Calcineurin und somit die Synthese von inflammatorischen Zytokinen und die Proliferation aktivierter T-Lymphozyten zu blockieren. Eine lokale Applikation von 0,1 Prozent Tacrolimus 3/d für vier bis acht Wochen scheint in einigen Studien einen besseren Effekt im Vergleich zur lokalen Kortikoidbehandlung zu haben.6 Jedoch wird ein erhöhtes Risiko für die Karzinomentstehung diskutiert und auf dieses Problem auch von der amerikanischen Lebens- und Arzneimittelbehörde FDA hingewiesen.
Kontrollen
Patienten mit einer oralen Lichenform bedürfen der regelmäßigen Schleimhautkontrolle. Bei schmerzhaften und/oder ulzerierten Formen sollte eine topische, oder in schweren Fällen eine systemische Therapie begonnen und eine engmaschigere Kontrolle durchgeführt werden. Bei Verschlechterung muss eine erneute Biopsie erfolgen.
Literatur
[1] Parashar P: Oral lichen planus. Otolaryngologic clinics of North America 2011; 44(1): 89–107.
[2] Andreasen JO: Oral lichen planus. 1. A clinical evaluation of 115 cases. Oral surgery, oral medicine, and oral pa- thology 1968; 25(1): 31–42.
[3] Tyldesley WR: Oral lichen planus. The British journal of oral surgery 1974; 11(3): 187–206.
[4] Bethke G, Reichart PA: [Assessment of severity of oral lichen planus using a new clinical index]. Mund-, Kiefer- und Gesichtschirurgie: MKG 2005; 9(3): 152–160.
[5] Scully C, Carrozzo M: Oral mucosal disease: Lichen planus. The British journal of oral & maxillofacial surgery 2008; 46(1): 15–21.
[6] Corrocher G, Di Lorenzo G, Martinelli N, Mansueto P, Biasi D, Nocini PF, Lombardo G, Fior A, Corrocher R, Bambara LM, Gelio S, Pacor ML: Comparative effect of tacrolimus 0.1% ointment and clobetasol 0.05% ointment in patients with oral lichen planus. Journal of clinical periodontology 2008; 35(3): 244–249.