Patienten 08.08.2017
Betreuung von Hochrisikopatienten durch Prophylaxeassistentinnen?!
share
Pilotprojekt des Arbeitskreises Mundgesundheit im Alter verfolgt neuen Ansatz.
Im Konzept zur Verbesserung der zahnmedizinischen Betreuung pflegebedürftiger Mitmenschen, das in der Stadt Zürich vom Zentrum für Zahnmedizin und in Pilotregionen der Zentralschweiz durch den Arbeitskreis Mundgesundheit im Alter verfolgt wird, gehört als einer der zentralen Bausteine der praxisexterne Einsatz von Prophylaxeassistentinnen (PAss) dazu. Man kann sich verständlicherweise fragen, ob PAss für das selbstständige Arbeiten ohne direkte Aufsicht eines Zahnarztes die richtige Wahl sind. Sind sie kompetent genug, hoch pflegebedürftige Risikopatienten oder evtl. gar Hochrisikopatienten betreuen zu können?
Betreuungsvakuum verhindern
Das Betreuungskonzept verfolgt drei Stossrichtungen: Schulung des Personals von Institutionen und Spitex-Organisationen mit praktischen Übungen direkt an den Betagten, eine Triagierung jedes zu betreuenden Senioren durch den leitenden Zahnarzt und Pflegeleistungen durch PAss. Prinzipiell gilt: Wer mobil ist, soll möglichst lange von seinem Zahnarzt der Wahl in dessen Praxis weiterbetreut werden. Das Team aus Zahnarzt, Dentalhygienikerin und PAss bietet hier dank optimaler Infrastruktur die beste Betreuung in vertrautem Umfeld. Die Patienten sollen bewusst angehalten werden, aktiv zu bleiben und möglichst lange selbstständig einzukaufen, die Jass- oder Kaffeerunde zu besuchen oder eben Arzt- und Zahnarzttermine wahrzunehmen. Mit Nachdruck soll auf das Einhalten des Recalls bestanden werden. Erst wenn die Pflegebedürftigkeit einen Grad erreicht hat, bei dem ein Transport in puncto Aufwand und Gesundheitsbelastung nicht mehr zu vertreten ist, soll unser Angebot ein mögliches Betreuungsvakuum verhindern.
Realität „Lebensabend“
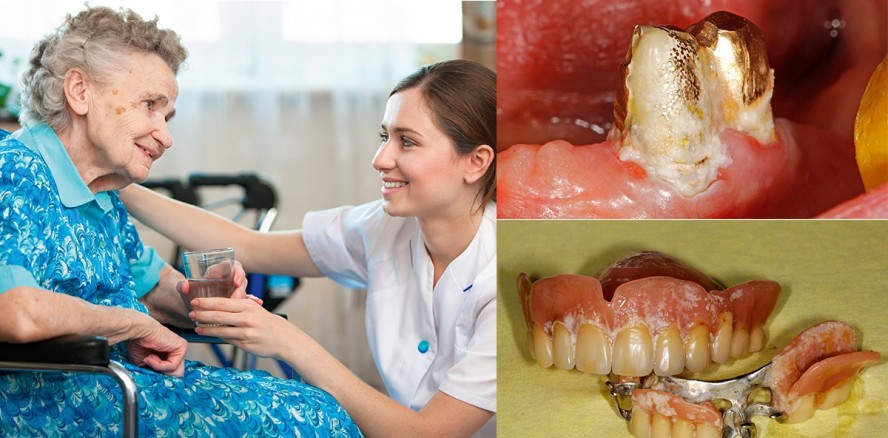
Auch wenn es sich viele wünschen, die letzten Jahre ihres Lebens lange vital und glücklich verbringen zu können, sieht die Realität „Lebensabend“ oft anders aus. Einzelne kleinere Gebrechen reihen sich aneinander, schwerere Krankheiten folgen. In den meisten Fällen handelt es sich um chronische, nicht ansteckende Erkrankungen und Behinderungen. Mehr und mehr Medikamente werden verschrieben. Ob man will oder nicht: Irgendwann sinkt die Mobilität, die motorischen und kognitiven Fähigkeiten nehmen ab. Gleichzeitig werden immer mehr Menschen mit immer mehr Zähnen und Implantaten älter. Komplexe prothetische Versorgungen bedürfen eines gleichbleibend hohen Pflegeaufwandes. Der Zustand der Mundversorgung steht in einer direkten und indirekten Wechselwirkung mit den Medikamenten und ihren Nebenwirkungen und dem geistigen, körperlichen und psychischen Gesundheitszustand der betroffenen Menschen.
Behandlungsrisiken
Polymorbidität, Polymedikation und ein alterndes Immunsystem sorgen für zunehmende Behandlungsrisiken. Gelangen Kühlwasser, alte Füllungsreststücke oder Bohrschlamm in die Luftröhre, kann leicht eine Lungenentzündung die Folge sein. Bei rund einem Drittel der institutionalisierten Mitmenschen besteht ein erhöhtes Risiko für Aspirationspneumonie, auch als Folge von Schluckstörungen.
Patienten, die an neurodegenerativen Störungen erkrankt sind, unterliegen einem noch höheren Risiko für Lungenentzündungen. Chirurgische Interventionen bei antikoagulierten Patienten erfordern unter Umständen die Rücksprache mit dem Arzt, eine Medikationsanpassung oder zusätzliche lokale Blutstillungsmassnahmen. Komorbiditäten wie koronare Arterienerkrankung, Diabetes oder Antikoagulation können die Wundheilung beeinträchtigen. Bei Patienten mit einer intravenösen Bisphosphonat-Therapie besteht für chirurgische Eingriffe ein erhöhtes Osteonekroserisiko. Bakteriämien gehören zum Alltag, vor allem zum Pflegeheim-Alltag. Jedes Zähneputzen, jedes Po-Wischen, jede Wundbehandlung birgt das Risiko für eine Bakterienverschleppung über die Blutbahnen. Therapien in der Mundhöhle können wegen der hohen Bakterienbesiedelung und zum Teil grossflächiger Schleimhautentzündungen eine schwere Belastung für den Körper darstellen. Ist der Patient Träger eines Herzklappenersatzes, hat er einen angeborenen Herzfehler oder hat er bereits einmal eine Entzündung der Herzinnenhaut durchgemacht, wird er bezüglich Endokarditis als Hochrisikopatient eingestuft und muss entsprechend antibiotisch abgeschirmt werden. Es wäre aber per definitionem falsch, jeden gebrechlichen älteren Patienten als Hochrisikopatienten zu bezeichnen. Die Begrifflichkeit „Hochrisiko“ bezieht sich wie bei der Endokarditis auf die Klassifizierung des Risikos, unter bestimmten Voraussetzungen eine spezifische Erkrankung zu erleiden. Ob dieser Drohkulisse ist es verständlich und in den meisten Fällen auch richtig, wenn Zahnärzte und Dentalhygienikerinnen mit Therapien zurückhaltend sind. Klassische rekonstruktive oder parodontaltherapeutische zahnärztliche Behandlungen sind angesichts der geringen Lebenserwartung der Pflegeheimbewohner von durchschnittlichen ein bis zwei Jahren meistens kaum mehr sinnvoll. Umso wichtiger ist es, dass therapeutische Weichen vorausschauend im 3. Lebensalter gestellt werden!
Gretchenfrage: Leben unsere hochbetagten Mitmenschen „dank Nichtbetreuung“ gar länger?
Bakterienreservoir Mundhöhle
Der häufigste – wenn nicht gar der Regelfall – ist der, dass unsere Stammkunden irgendwann aus dem Recall-System ausscheiden. Die Last der Alltagssorgen, Spitalaufenthalte, eine freiwillige oder unfreiwillige Rückgabe des Führerscheins oder der Verlust des Partners lassen die jährliche Dentalprophylaxe zur Nebensache werden. Schliesslich tut ja nichts weh … Der schleichende Verlust der motorischen Fähigkeit, seine Zähne genügend zu pflegen, wird kaum bemerkt.
Mit der Abnahme der Mundpflege und dem Wachsen der Beläge nehmen interessanterweise fast dieselben Gesundheitsrisiken zu, die wir bereits als Behandlungsrisiken kennengelernt haben. Studien bestätigen, dass die Zähne der Heimbewohner als Reservoir für Keime von Infekten der Atemwege dienen. In Pflegeheimen gehören Lungenentzündungen zu den häufigsten Infektionskrankheiten. Wichtige Risikofaktoren der Aspirationspneumonie sind schlechte Mund- und Prothesenhygiene, schwer zu reinigende Nischen an eigenen Zähnen und festsitzendem Zahnersatz sowie Hyposalivation.
Mundtrockenheit als Nebenwirkung, beispielsweise eines Antidepressivums, lässt die Karies innert Wochen aufblühen. Kronen brechen, Füllungen gehen verloren. Da gleichzeitig sehr viele Heimbewohner Schluckstörungen aufweisen, stellen diese Zahnkronen- oder Brückenfragmente ein eventuell lebensbedrohliches akutes Aspirationsrisiko dar. Bei Gingivitis oder Mukositis führen kleinste Berührungen der Mundschleimhaut zu einer Bakteriämie grösseren Ausmasses. Hochrisikopatienten laufen Gefahr, eine Endokarditis zu erleiden. Parodontitiden schreiten bei vernachlässigter Mundpflege voran. Die Forschung zeigte mit hoher Evidenz auf, dass kardiovaskuläre Erkrankungen mit der Mundgesundheit assoziiert sind.
Verschiedene wirtsangepasste pathogene und kommensale Keime haben Umgehungsmechanismen entwickelt, um dem Immunsystem zu entgehen, und induzieren dabei aber eine schwache chronische Entzündungsreaktion, die durch das unspezifische Immunsystem unterhalten wird. Zu diesen Mikroorganismen gehört beispielsweise Porphyromonas gingivalis.
Immunoseneszenz
Das Älterwerden ist mit fundamentalen Änderungen im Immunsystem verbunden, genannt Immunoseneszenz. Sowohl die spezifische als auch die unspezifische Immunabwehr werden schwächer. Es entwickelt sich ein paradoxer Zustand, bei dem Autoimmun- und chronische Entzündungen zu- und gleichzeitig Immunantworten gegen neue Keime stark abnehmen. Der Speichelpegel an Immunglobulin A wächst bis zu einem Alter von etwa 60 Jahren. Danach sinkt der Pegel stetig ab. Die altersbedingte Rückbildung des Thymus und der Schwund an T-Stammzellen im Knochenmark führen zu einem markanten Rückgang von CD8+ T-Zellen und in der Folge zu einer zunehmend ausbleibenden Immunantwort auf neue Antigene. Die Hypothese, dass sekundär zur Thymusrückbildung wegen der fehlenden negativen Selektion von auf körpereigene Proteine ausgerichteten T-Zellen eine verstärkte Autoimmunitätstendenz entsteht, wird Autoimmunitätstheorie genannt. Tatsächlich können bei älteren Menschen eine Akkumulation von klonalen T-Zellen und ein Zuwachs von CD5+ B Lymphozyten mit einer entsprechend erhöhten Ausschüttung von Autoantikörpern festgestellt werden. Des Weiteren bestehen Hinweise, dass durch eine altersbedingte Modifikation von Genexpressionen bestimmte Rezeptoren (TLRs und NLRs) runterreguliert werden und so ein Verlust der Fähigkeit entsteht, Pathogene und Kommensale zu erkennen (Deregulationstheorie).
Ausrichtung der Betreuung im 4. Lebensalter: Prävention und Palliativpflege statt Intervention
Als Antwort auf die Gretchenfrage, ob „Nichtbetreuung“ besser ist: Interventionistische Therapien sind bei hoch pflegebedürftigen betagten Menschen meist nicht mehr sinnvoll und die gesundheitliche Belastung zu gross. Hingegen führt eine lange vernachlässigte Mundhygiene ebenso zu einem ständig höheren Gesundheitsrisiko. Eine ungepflegte Mundhöhle ist per se ungesund und birgt zunehmend die Gefahr, dass lebensbedrohliche Notfallbehandlungen vorgenommen werden müssen.
Bei Betagten im 4. Lebensalter rückt somit die Optimierung der Mundhygiene in den Vordergrund. Eine sorgfältige Mundpflege verringert die Bakterienlast im Mund und damit das Risiko für Lungenentzündung, Aspirationspneumonie, Endokarditis, Hirn- und Herzinfarkt. Man geht davon aus, dass mit einer guten Mundgesundheit über 50 Prozent der Lungenentzündungen in Altersheimen verhindert werden können. Prophylaxe gilt als Erfolgsgeschichte bei den Kleinsten bis zu den Älteren, Vorsorge ist aber auch im hohen Alter nochmals entscheidend wichtig!
Reduktion des Betreuungsrisikos
Um in unserem Alterszahnpflegekonzept das Betreuungsrisiko möglichst gering zu halten, werden verschiedenste Massnahmen ergriffen. An oberster Stelle steht die Eintrittsuntersuchung durch den Heimzahnarzt. Er erfasst den Zustand der Mundschleimhaut und der Zähne mit einer detaillierten Pflegeanleitung pro Zahn. Die Medikationsblätter liefern die Informationen zu vorliegenden Krankheiten. Eine softwaregestützte Medikamentenanalyse (MIZ, www.mizdental.de) filtert die aus zahnmedizinischer Sicht wichtigsten Risiken und Nebenwirkungen der verschriebenen Medikamente heraus. Eine weitere entscheidende Einschränkung des Betreuungsrisikos erreicht man durch den Grundsatz, nur noch schonende supragingivale Pflegemassnahmen durchzuführen. Zur Tätigkeitspalette der PAs in den Heimen gehören die supragingivale Plaque- und Zahnsteinentfernung, die Applikation von Fluoridlacken und Silbernitrat und die Beratung von Angehörigen und Pflegefachleuten. Vorsichtshalber sollten – auch wenn Endokarditiden häufiger in der Folge von Alltagsaktivitäten als von zahnärztlichen Massnahmen entstehen – bei Endokarditis-Hochrisikopatienten vor einer professionellen Zahnreinigung eine Antibiotikum-Prophylaxe angewendet werden. Um eine erste Keimreduktion zu erreichen, wird vor jeder Mundpflegesitzung der Heimbewohner angehalten, eine desinfizierende Mundspülung anzuwenden bzw. dessen Mund mit Desinfektionsmittel ausgetupft.
Fazit
Die PA ist die Spezialistin für supragingivale Zahnreinigung. Mit einer obligatorischen Zusatzausbildung in Alterszahnpflege ist sie die ideale Besetzung und bestens vorbereitet für die in Pflegeheimen anstehenden Aufgaben. Zusammenfassend kann festgehalten werden: Risiken gehören in der Alterspflege dazu, die PA mit Zusatzausbildung in Alterspflege bewegt sich aber auf sicherem Boden.
Dieser Beitrag ist in der Dental Tribune Swiss Edition 5/2017 erschienen.