Parodontologie 06.07.2015
Diabetesbehandlung – Was ist für den Zahnarzt relevant?
share
Bei diabetischer Stoffwechsellage mit chronischer Hyperglykämie können zum einen Parodontitis und andere chronisch entzündliche Veränderungen im Mundraum entstehen oder schlecht abheilen, zum anderen ist die Heilungstendenz und das Infektionsrisiko nach zahnärztlichen Interventionen bei chronischer Hyperglykämie erhöht. Dieser Artikel gibt einen zusammenfassenden Überblick über die sicheren und effektiven Behandlungsmöglichkeiten des Diabetes und weist auf Besonderheiten hin, die periinterventionell bei zahnärztlichen Eingriffen zu beachten sind.
In Deutschland leben circa 7,5 Millionen Menschen mit Diabetes, da von haben circa 400.000 einen Typ 1 Diabetes, der durch einen absoluten Insulinmangel charakterisiert ist und einer lebenslangen Insulintherapie bedarf. Typ 1 Diabetes ist eine Autoimmunerkrankung mit dadurch bedingter Zerstörung der insulinproduzierenden Betazellen im endokrinen Pankreas. Circa 90 Prozent aller Diabetesfälle in Deutschland sind vom Typ 2 Diabetes betroffen, der anfangs durch eine verminderte Insulinwirkung im Körper (Insulinresistenz) und später auch von einer Insulinsekretionsstörung charakterisiert ist. Der Beginn ist meist schleichend und die Dunkelziffer der nicht diagnostizierten Menschen mit Typ 2 Diabetes wird für Deutschland auf circa ein bis zwei Millionen geschätzt.1 Risikofaktoren für die Entstehung eines Typ 2 Diabetes sind neben zahlreichen vererblichen Faktoren vor allem Adipositas und ein Lebensstil mit zu wenig körperlicher Bewegung und hyperkalorischer Ernährung. Typ 2 Diabetes ist neben der Adipositas häufig von einer arteriellen Hypertonie und einer Fettstoffwechselstörung begleitet (Metabolisches Syndrom). Anfangs kann der Typ 2 Diabetes mit Lebensstilmaßnahmen und oral wirksamen Medikamenten behandelt werden, im Verlauf ist auch bei Typ 2 Diabetes häufig zusätzlich eine Insulintherapie notwendig. Auf sekundäre und eher seltene Diabetesformen sowie auf den Gestationsdiabetes wird in diesem Artikel aus Platzgründen nicht eingegangen.
Eine schlechte Stoffwechsellage mit chronischer Hyperglykämie kann zu mikroangiopathischen- und makroangiopathischen Gefäßkomplikationen und zu einer Polyneuropathie führen. Für jüngere Menschen mit Diabetes, die ihre Stoffwechselkontrolle gut selbst übernehmen und anpassen können, ist das Therapieziel daher Normoglykämie, um Folgekomplikationen des Diabetes zu verhindern (Blutzuckerzielwerte 100–140 mg/dl). Bei älteren Menschen ist die Vermeidung von Hypoglykämien ein sehr wichtiges Therapieziel und es können auch erhöhte Blutzuckerwerte toleriert werden, die nicht zu diabetesbedingten Symptomen wie Müdigkeit, Exsikkose oder Infektneigung führen (Blutzuckerzielwerte 140–180 mg/dl). Optimal für eine zahnärztliche Intervention sind normoglykämische Werte, diese können aus Sicherheitsgründen wegen der periinterventionellen potenziellen Hypoglykämiegefahr, wenn keine Nahrungsaufnahme möglich ist, nicht immer eingehalten werden. In diesem Fall sind Blutzuckerwerte zwischen 140–180 mg/dl anzustreben, so wie bei postoperativer Einstellung der Stoffwechsellage im Krankenhaus.2 Als Langzeitparameter für die durchschnittliche Glykämielage der letzten drei Monate wird die Messung des glykierten Hämoglobins (HbA1c) gemessen. Hier sollten unter normoglykämischer Therapie Werte zwischen 6,5 bis 7,0 Prozent erreicht werden. Elektive Eingriffe sollten möglichst nicht bei HbA1c-Werten > 9,0 Prozent durchgeführt werden.
Blutzuckermessungen
Optimal ist es, wenn vor einem zahnärztlichen Eingriff Blutzuckermesswerte der letzten ein bis zwei Wochen vorliegen, die Rückschlüsse auf die Stoffwechseleinstellung zulassen. Falls nur Nüchternblutzuckerwerte morgens vorliegen, gibt der HbA1c-Wert wertvolle weitere Informationen. Nach einem Eingriff sollten in der Wundheilungszeit zumindest einmal täglich Blutzuckermessungen erfolgen, damit die Therapie ggf. angepasst werden kann.
Therapie mit oralen Antidiabetika
Zur Therapie des Typ 2 Diabetes werden unterschiedliche Substanzklassen von oralen Antidiabetika mit unterschiedlichen Wirkprinzipien je nach Diabetesdauer, Schwere der Erkrankung, Alter des Patienten, Komorbiditäten und Begleitmedikation eingesetzt3 Tabelle 1 gibt eine Übersicht über die Einteilung dieser Substanzen. In Abbildung 1 ist ein Stufenalgorithmus der Behandlung des Typ 2 Diabetes (nach den Empfehlungen der amerikanischen und europäischen Diabetesgesellschaften) dargestellt, der auch mögliche Kombinationstherapien im Krankheitsverlauf zeigt.4, 5

Metformin.
Als erstes Standardmedikament wird bei Typ 2 Diabetes Metformin leitliniengerecht eingesetzt. Metformin hemmt vor allem die Glukoneogenese in der Leber und senkt darüber die Blutglukose und verbessert die Insulinempfindlichkeit in der Leber, im Muskel und im Fettgewebe. Metformin verursacht keine Hypoglykämien. Bei eingeschränkter Nierenfunktion (eGFR < 60 ml/min/1,73 m2) soll Metformin nicht eingesetzt werden, bei instabiler Nierenfunktion (Exsikkose, Infekt mit Fieber, Sepsis, Hypoxie) soll Metformin pausiert werden und erst wieder eingesetzt werden, wenn die Nierenfunktion sich wieder stabilisiert hat. Auch bei elektiv geplanten Untersuchungen, bei denen jodhaltige Röntgenkontrastmittel gegeben werden, muss Metformin am Vorabend der Untersuchung pausiert werden. Für den Zahnarzt ist bezüglich Metformin wichtig, dass es keine Unterzuckerungen verursachen kann und dass die Therapie pausiert wird, falls der Patient eine drohende Verschlechterung der Nierenfunktion aufgrund von Exsikkose oder Fieber zu befürchten hat.2, 3, 5

Sulfonylharnstoffe (in Deutschland vor allem Glibenclamid und Glimepirid) und Glinide.
Diese beiden Medikamentengruppen sind insulinotrop, d.h. sie stimulieren die Insulinfreisetzung aus den Betazellen. Die Insulinfreisetzung wird unabhängig vom aktuellen Blutzucker stimuliert. Auch bei niedrigen Blutzuckerwerten wird daher Insulin freigesetzt. Dies erklärt die Hypoglykämiegefahr, die von diesen Medikamenten ausgeht. Die Sulfonylharnstoffe sind meist langwirksam (biologische Halbwertszeit bis zu ca. zwei Tagen, auch durch pharmakologolisch aktive Metabolite) und werden größtenteils über die Niere ausgeschieden. Bei längerer Nahrungskarenz haben Patienten daher unter einer Sulfonylharnstofftherapie ein größeres Unterzuckerungsrisiko, wenn die Medikation fortgeführt wird. Es sollten auf jeden Fall postinterventionell häufigere Blutzuckermessungen durchgeführt werden und ggf. sollte die Sulfonylharnstoffdosis vor dem Eingriff reduziert werden oder eine Medikamentenpause stattfinden. Patienten müssen auf das Hypoglykämierisiko bei Nahrungskarenz hingewiesen werden. Glinide haben den gleichen Wirkmechanismus wie Sulfonylharnstoffe, sind jedoch kurz wirksam und werden direkt zu den Mahlzeiten gegeben. Das Hypoglykämierisiko ist dadurch geringer als bei Sulfonylharnstoffen, Unterzuckerungen können jedoch auch auftreten, wenn eine relative Überdosierung stattfindet (Beispiel: geplante Mahlzeit nicht eingenommen oder nicht aufgegessen nach Medikamenteneinnahme).2, 3, 5
DPP-4 Inhibitoren (in Deutschland Sitagliptin und Saxagliptin).
Diese Medikamente werden vorzugsweise in Kombination mit Metformin eingesetzt, wenn eine Metformintherapie alleine nicht mehr die Therapieziele erreichen lässt. Dipeptidyl-Peptidase-IV (DPP-4) ist ein im Plasma und im Endothel ubiquitär vorhandenes Enzym, das Peptidhormone spaltet und inaktiviert. DPP-4 Inhibitoren hemmen so den Abbau des gastrointestinalen Hormons GLP-1 (Glucagon-like-Peptide-1), das im Dünndarm nach einer Mahlzeit freigesetzt wird. GLP-1 stimuliert unter Hyperglykämiebedingungen blutzuckerabhängig die Insulinsekretion einerseits und hemmt ebenso glukoseabhängig die Glukagonsekretion. Durch die Erhöhung der endogenen GLP-1 Spiegel nach einer Mahlzeit werden so die Blutzuckerwerte ohne Hypoglykämiegefahr gesenkt. DPP-4 Inhibitoren sind nebenwirkungsarm und können auch bei eingeschränkter Nierenfunktion gegeben werden. Für zahnärztliche Eingriffe gibt es daher bei der Therapie mit DPP-4 Inhibitoren keine Besonderheiten, die beachtet werden müssen.2, 3, 5
SGLT-2 Hemmer (in Deutschland vor allem Dapagliflozin).
Der Natrium-Glucose-transporter-2 (SGLT-2, S für sodium, englischer Terminus für Natrium) ist ein Kanalprotein im proximalen Tubulus der Niere. Glukose wird physiologisch in der Niere komplett glomerulär filtriert und konsekutiv im proximalen Tubulus rückresorbiert. Etwa 90 Prozent der Rückresorption von Glukose werden über den ausschließlich in der Niere vorkommenden SGLT-2 bewerkstelligt, für die restliche Rückresorption sind andere Transportsysteme, unter anderem der SGLT-1 verantwortlich. Durch Hemmung des SGLT-2 wird vermehrt Glukose im Urin ausgeschieden und es werden so die Blutzuckerwerte gesenkt. Bei eingeschränkter Nierenfunktion sind die SGLT-2 Hemmer schlecht wirksam, da die glomeruläre Filtration herabgesetzt ist. Die Blut zuckersenkung erfolgt ohne Hypoglykämierisiko und insulinunabhängig. SGLT-2 Hemmer werden am häufigsten in Kombination mit einer Metformintherapie und auch in Mehrfachkombinationstherapien bei Typ 2 Diabetes eingesetzt. Über die Glukosurie werden in Abhängigkeit der Stoffwechsellage ca. 70 bis 90 g Glukose pro Tag über den Urin ausgeschieden. Hierdurch erklärt sich auch der Gewichtsverlust von 2 bis 4 kg im Mittel, der mit einer Therapie mit SGLT-2 Hemmern verbunden ist. Auch der Blutdruck wird durch die SGLT-2 Hemmer um 2–4 mmHg gesenkt. Die SGLT-2 Hemmer sind eine relativ neue Substanzklasse und wurden in Deutschland 2012 eingeführt. Studien zum perioperativen Einsatz mit SGLT-2 Inhibitoren liegen noch nicht vor. Prinzipiell können sie periinterventionell weiter gegeben werden, eine Exsikkose sollte bei den Patienten vermieden werden, dies betrifft ganz besonders Patienten, die mit Schleifendiuretika behandelt werden. Letztere sollten, wenn von der Kreislaufsituation her möglich, periinterventionell dosisreduziert oder pausiert werden.2, 3, 5
Acarbose
ist ein Glukosidaseinhibitor, der die Spaltung von Disacchariden in Monosaccharide im Dünndarm hemmt. Hierdurch wird die Resorption von Glukose und Einfachzuckern aus dem Dünndarm nach einer Mahlzeit deutlich verlangsamt und zum Teil gehemmt. Die Blutzuckersenkung erfolgt auch hier ohne Hypoglykämierisiko und insulinunabhängig. Acarbose bewirkt vor allem eine Absenkung von postprandialen Blutzuckerspitzen und hat durch den Wirkmechanismus wenig Einfluss auf die Nüchternglukose. Die glukosesenkende Wirkung ist weniger stark ausgeprägt als bei den anderen oralen Antidiabetika. Bei zahnärztlichen Eingriffen mit längeren Nüchternphasen kann Acarbose pausiert werden.2, 3
Pioglitazon
ist ein Insulinsensitizer und erhöht so die Wirksamkeit von endogenem und exogenem Insulin. Es verursacht selbst keine Hypoglykämien und entfaltet seine Wirkung erst bei längerer Anwendung von einigen Wochen. In Deutschland wird es derzeit durch die gesetzlichen Krankenkassen nicht erstattet und ist daher kaum im Einsatz. Für zahnärztliche Eingriffe gibt es daher bei der Therapie mit Pioglitazon keine Besonderheiten, die beachtet werden müssen.2, 3
GLP-1 Rezeptoragonisten
sind injektabile Medikamente ohne intrinsinsisches Hypoglykämierisiko. Das Wirkprinzip besteht in der exogenen Gabe eines langwirkenden GLP-1 Analogs durch subkutane Injektion. GLP-1 stimuliert unter Hyperglykämiebedingungen blutzuckerabhängig die Insulinsekretion einerseits und hemmt ebenso glukoseabhängig die Glukagonsekretion. Durch die Erhöhung der endogenen GLP-1 Spiegel werden so die Blutzuckerwerte ohne Hypoglykämiegefahr gesenkt (stärker als bei DPP-4 Inhibitoren, da signifikant höhere Spiegel der GLP-1 Rezeptoragonisten erreicht werden). Unter der Therapie wird außerdem eine Gewichtsabnahme und eine Blutdruckreduktion beobachtet. Für zahnärztliche Eingriffe gibt es daher bei der Therapie mit GLP-1 Rezeptoragonisten keine Besonderheiten, die beachtet werden müssen.2, 3, 5
Insulintherapie
Es gibt unterschiedliche Arten der Insulintherapie. Bei Typ 1 Diabetes erfolgt die Insulintherapie meist in Form einer sog. „Intensivierten Insulintherapie“ (Synonym: Basis-Bolus-Therapie), bei der die physiologische Insulinsekretion nachgeahmt wird. Bei Typ 2 Diabetes sind einfachere Substitutionsstrategien für die Insulintherapie aufgrund der eigenen Insulinrestsekretion ausreichend. Am häufigsten wird eine einmal tägliche Injektion von Basalinsulin unter Fortführung der oralen antidiabetischen Therapie eingesetzt. Unter einer konventionellen Insulintherapie versteht man die zweimal tägliche Gabe eines Mischinsulins (fixe vorkonfektionierte Mischung aus Basalinsulin und einem schnell wirkenden Insulin), die vor allem bei älteren Menschen mit Typ 2 Diabetes eingesetzt wird. Eher selten wird auch kurzwirksames Insulin zu den Mahlzeiten bei Typ 2 Diabetes bei den Patienten eingesetzt.2, 3, 5 Prinzipiell kann durch eine Insulintherapie die Stoffwechseleinstellung am wirkungsvollsten verbessert werden, da die Insulindosen individuell angepasst werden können und die Stoffwechsellage gut gesteuert werden kann. Aus diesem Grund bietet eine passagere Insulintherapie bei großen, langen und schwierigen Eingriffen sowie bei schlechter Stoffwechsellage und Kontraindikationen gegen eine orale antidiabetische Therapie eine gute periinterventionelle Alternative, wenn sie gut zusammen mit dem Hausarzt/Diabetologen geplant wird. Insulin kann Hypoglykämien bei Überdosierung oder Wirkungsüberhang verursachen, dies ist bei der Therapieplanung und bei der entsprechenden Schulung des Patienten zu berücksichtigen.2, 3, 5
Intensivierte Insulintherapie
Durch die Gabe eines langwirkenden Insulins als Basalinsulin wird der Grund- und Basalbedarf abgedeckt, durch Bolusgaben von schnellwirken- dem Insulin direkt zu den Mahlzeiten wird der Mahlzeitenbedarf abgedeckt und es kann durch Dosisanpassung des Bolus auch eine Korrektur des aktuell gemessenen Blutzuckerwertes erfolgen. Bei der intensivierten Insulintherapie sind mehrmals tägliche Blutzuckermessungen, morgens nüchtern, jeweils vor den Mahlzeiten und vor dem Schlafengehen nötig. Bei zahnärztlichen Eingriffen sollte das Basalinsulin auf keinen Fall abgesetzt werden. Aus Gründen der Hypoglykämievermeidung kann in Abhängigkeit der Stoffwechsellage die morgendliche Dosis des Basalinsulins am Tag des Eingriffs halbiert werden. Postinterventionell sollte vor allem mit dem kurzwirksamen Insulin als Korrekturinsulin der Stoffwechsel situationsgerecht angepasst werden. Kurzwirksames Insulin wirkt maximal etwa vier Stunden. Die allermeisten Patienten mit Typ 1 Diabetes sind gut geschult und können die Anpassung der Insulintherapie selbst gut managen. Die Insulinpumpentherapie ist eine Variante der intensivierten Insulintherapie, bei der kontinuierlich über die Pumpe eine Gabe von kurzwirksamem Insulin erfolgt. Der Basalbedarf wird durch die sog. „Basalrate“ abgedeckt, die das Basalinsulin ersetzt. Die Boli zu den Mahlzeiten werden manuell zu den Mahlzeiten über die Pumpe abgegeben. Vor größeren oder repetitiven zahnärztlichen Eingriffen ist eine vorherige Diskussion des Vorgehens zusammen mit dem Hausarzt/Diabetologen und dem Patienten sinnvoll.2, 3, 5
Therapie mit Basalinsulin
Prinzipiell gelten hier vergleichbare Voraussetzungen wie bei der intensivierten Insulintherapie. Aus Gründen der Hypoglykämievermeidung kann in Abhängigkeit der Stoffwechsellage die morgendliche Dosis des Basalinsulins am Tag des Eingriffs halbiert werden. Postinterventionell sollten mindestens einmal täglich Blutzuckermessungen erfolgen, auf jeden Fall bei Hypoglykämieverdacht oder bedarfsgerecht. Durch Wundheilung und/oder Infektionen verschlechtert sich die Insulinempfindlichkeit und der Insulinbedarf steigt. Die Dosis sollte dann entsprechend angepasst werden.2, 3, 5
Therapie mit Mischinsulin
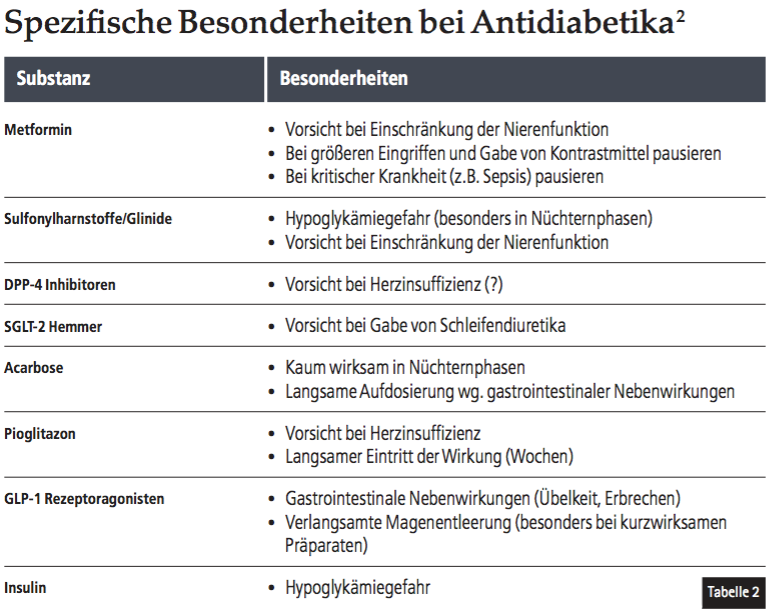
Bei dieser Therapieform sollte am Interventionstag und bei nachfolgenden Nüchternphasen die Insulindosis aus Gründen der Hypoglykämievermeidung zumindest halbiert werden oder der Patient sollte gerade bei Interventionen über mehrere Tage dann vorübergehend in Absprache mit dem Hausarzt/Diabetologen auf eine intensivierte Insulintherapie umgestellt werden (Tab. 2).2, 3, 5
Fazit
Hypoglykämievermeidung (vor allem bei Therapie mit Sulfonylharnstoffen oder Gliniden oder bei Insulintherapie) ist ein sehr wichtiges Therapieziel, weswegen bei zahnärztlichen Eingriffen bei Therapien mit diesen Medikamenten aus Sicherheitsgründen ein Blutzuckerzielwertkorridor von 140–180 mg/dl empfohlen wird. Auf der anderen Seite sollten hyperglykämische Entgleisungen vermieden werden, da hierdurch Wundheilungsstörungen und Komplikationen begünstigt werden. Tabelle 2 gibt einen Überblick über die Besonderheiten, die bei den einzelnen Antidiabetika zu beachten sind. Entsprechend ist bei der Planung von zahnärztlichen Eingriffen eine passagere Anpassung der Therapie in Absprache mit dem Hausarzt/Diabetologen und dem Patienten sinnvoll und notwendig. Elektive Eingriffe sollten nicht unter Bedingungen einer schlechten oder entgleisten Stoffwechseleinstellung erfolgen.2
Hier geht's zur Literaturliste.