Endodontologie 03.02.2017
Bisphosphonate und andere antiresorptive Medikamente
share
In den letzten zehn Jahren ist das Thema „Bisphosphonate“ im zahnärztlichen Behandlungsalltag zunehmend wichtiger geworden. Neben den bekannten Kiefernekrosen als schwerwiegendes therapeutisches Problem stellt sich vor allem die Frage, ob und wie zu deren Vermeidung bei Patienten mit einer entsprechenden Medikamentenanamnese vorgegangen werden muss. Braucht es spezielle Abklärungen, angepasste Therapiekonzepte oder zumindest begleitende Maßnahmen? Der vorliegende Artikel soll für die häufigsten Fragen im zahnärztlichen Alltag Lösungen aufzeigen.
Einleitung
Der Begriff der „antiresorptiven Therapie“ umschreibt eine medikamentöse Behandlung, welche durch ihre Beeinflussung des Knochenstoffwechsels zu einer „Verdichtung“ des Knochens führt. Eingesetzt wird diese Therapie sowohl bei malignen Tumoren (v.a. multiples Myelom, Mamma- und Prostata-Karzinom) als auch bei der Osteoporose und dem Morbus Paget.1 Die hierbei eingesetzten für Zahnärzte relevanten Medikamentengruppen sind Bisphosphonate und monoklonale Antikörper (Tab. 1).

Ihr Wirkmechanismus unterscheidet sich je nach eingesetztem Medikamententyp und ist im Detail auch nicht vollständig geklärt. Allen diesen Medikamenten ist jedoch gemein, dass sie den Knochenstoffwechsel vorwiegend durch Hemmung der Osteoklasten so verändern, dass eine positive Bilanz zugunsten des Knochenaufbaus entsteht. Besonders stark ist dieser Effekt konsequenterweise in Bereichen mit erhöhtem Turnover (Tumormetastasen, Traumata).2 Einfach gesagt und auch klinisch-chirurgisch beobachtbar, resultiert ein sehr kompakter, kaum durchbluteter Knochen, welcher mechanisch stabil und außerdem widerstandsfähig gegen Tumormetastasen ist.
Der (zahnmedizinische) Preis ist bekanntermaßen eine verminderte biologische Widerstandsfähigkeit des Knochens. Schon bei vergleichsweise banalen Traumata wie Zahnextraktionen ist die Regenerationsfähigkeit des Kieferknochens unter Umständen überfordert. 2005 wurde erstmals über „bisphosphonatinduzierte“ Kieferknochennekrosen berichtet, welche äußerst schlecht heilen.3 Für diese hat sich heute die offenere Bezeichnung der „medikamenten-assoziierten Osteonekrose des Kiefers“ (engl. „medication-related osteonecrosis of the jaw“ = MRONJ) durchgesetzt. Die Behandlung der MRONJ ist in jedem (!) Stadium anspruchsvoll und benötigt umfassendes Know-how. Auch bei optimaler Behandlung ist aber mit höheren Rezidivraten als bei anderen Knochenerkrankungen zu rechnen.1 Konsequenterweise gilt für die MRONJ noch mehr als für andere Erkrankungen: „Vorbeugen ist besser als Heilen.“
Der vorliegende Artikel zeigt, wo und wie im zahnärztlichen Alltag Behandlungskonzepte angepasst resp. ergänzt werden müssen, um Misserfolgen und Komplikationen bei Patienten unter antiresorptiver Therapie vorzubeugen. Er basiert im Wesentlichen auf den mittlerweile zahlreich verfügbaren Richtlinien und Konsensuspapieren.1,4–6
Risikoprofile
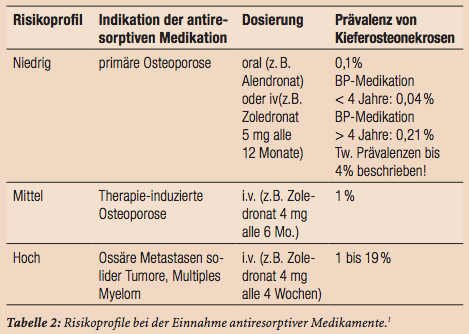
Durch die Vielzahl der verfügbaren Medikamente (Tab. 1) ist es oft nicht ganz einfach abzuklären, ob ein Patient überhaupt antiresorptive Medikamente einnimmt. Dazu kommt, dass je nach Häufigkeit und Dosierung verschiedene Risikogruppen unterschieden werden müssen. In der Regel unterteilt man heutzutage die Risikogruppen 1 (meist Osteoporosebehandlungen) bis 3 (vor allem Tumorerkrankungen). Diese Gruppen unterscheiden sich neben dem MRONJ-Risiko auch bezüglich Indikation, Dosierung und Modalität der Medikamentengabe. Die Einteilung ist eine wichtige Entscheidungsgrundlage im Zusammenhang mit zahnärztlichen Behandlungen. Eine Übersicht gibt Tabelle 2. Es gilt allerdings zu beachten, dass die Risiken auch innerhalb der jeweiligen Gruppe noch variieren können. Dies unter anderem deshalb, weil das Risiko mit zunehmender Behandlungsdauer auch bei ansonsten unveränderten Parametern ansteigt. Auffallend ist zudem, dass es eine deutliche Zunahme der beobachteten Osteonekroseprävalenz gibt, sobald gezielt nach solchen gesucht wird. So steigt beispielsweise die Prä valenz einer MRONJ bei Multiplem Myelom von 4,9 Prozent ohne Inspektion auf 20,5 Prozent mit gezielter Inspektion.1,7 Man muss davon ausgehen, dass diese Tatsache insbesondere der oft völligen Schmerzlosigkeit der Läsionen geschuldet ist. Dies ist jedoch selbstverständlich überhaupt kein Grund, entsprechende Nekrosen nicht aktiv zu suchen oder sie bei Entdeckung gar zu ignorieren.
Über die obige Einteilung hinaus hat sich der radiologische Verlauf der Knochenheilung beispielsweise in Extraktionsalveolen als wertvolles und gleichzeitig einfach zu erhebendes Kriterium für die Regenerationsfähigkeit des Knochens erwiesen.
Weitere Kriterien wie z.B. die Messung der Knochendichte8 oder auch die Bestimmung von Knochenmarkern im Blut (CTX)1 haben sich nicht als wissenschaftlich haltbar oder für den klinischen Alltag hilfreich erwiesen.
Herdabklärung vor antiresorptiver Therapie
Kernstück der MRONJ-Prophylaxe ist eine sorgfältige zahnärztliche Abklärung vor Beginn der antiresorptiven Therapie, um bekannte dentale Risiken (Tab. 3) auszuschalten.
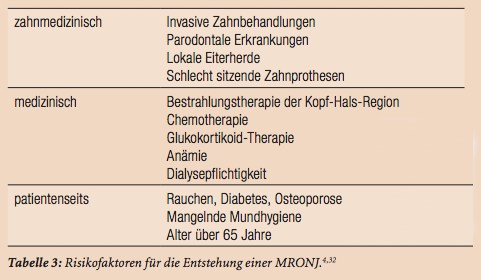
Im klinischen Alltag wird dabei immer wieder diskutiert, wie weit die Herdsanierung gehen soll. Sicher müssen akute und chronische Herde saniert und die Mundhygiene optimiert werden.4 Unauffällige wurzelgefüllte Zähne und auch Zahnimplantate können hingegen problemlos verbleiben. Avitale Zähne sollten einer Wurzelkanalbehandlung unterzogen werden.1 Schwieriger wird die Entscheidung bei klinisch unauffälligen apikalen Veränderungen an wurzelgefüllten Zähnen. Einen Überblick über die zu sanierenden Foci gemäß1 gibt Tabelle 4.

Unstrittig ist auf jeden Fall, dass eine Vorstellung beim Zahnarzt oder MKG-Chirurgen zur Herdabklä rung und Sanierung durchgeführt werden muss. Dies natürlich grundsätzlich vor Beginn der antiresorptiven Therapie. Hierzu wurde auch ein entsprechender Laufzettel der Arbeitsgemeinschaft Supportive Maß nahmen in der Onkologie entwickelt.9 Er kann für die entsprechende zahnärztliche/fachärztliche Abklä rung zur Anwendung kommen.1 Wurde die Herdabklärung vor Therapiebeginn „verpasst“ oder war sie z.B. aufgrund hoher Dringlichkeit bei der Behandlung der Grunderkrankung nicht rechtzeitig durchführbar, so sollte sie schnellstmöglich nachgeholt werden.
Die Rolle der DVT
Mit der Entdeckung der Röntgenstrahlung10 und dann vor allem der Einführung der Computertomografie11 wurde die Beurteilung der individuellen Patientenanatomie möglich.12 Für die Zahnmedizin bahnbrechend war diesbezüglich die Digitale Volumentomografie (DVT).13 Sie ist mittlerweile breit verfügbar und ermöglicht bei zunehmend geringer Strahlenbelastung die dreidimensionale Darstellung von Hartgeweben mit Ortsauflösungen von unter 0,1mm.14 Aufgrund dieser Eigenschaften ist die DVT Bildgebungsmethode der Wahl für immer mehr Situationen in der Zahnmedizin.15,16 Zur initialen Standortbestimmung ist die DVT erwägenswert aber der klinischen Untersuchung nachgeordnet. Je nach klinischer Fragestellung17,18 kommt sie aber zur sicheren und umgehenden Fokuserkennung eher großzügiger zur Anwendung als bei Patienten ohne antiresorptive Therapie. Ab Stadium 1 der MRONJ ist eine dreidimensionale Bildgebung empfohlen. Dies insbesondere, wenn eine operative Therapie im Raum steht resp. konkret geplant ist.1
Grundsätze der Behandlung bei laufender antiresorptiver Therapie
Insbesondere dentoalveoläre Operationen sind der Hauptrisikofaktor für die Entwicklung einer Osteonekrose. In über der Hälfte der Fälle war verschiedenen Studien zufolge eine Zahnextraktion Auslöser für eine Medikamenten-assoziierte Osteonekrose.6,19–21 Bei insgesamt schlechter Datenlage wird das Risiko für eine Osteonekrose nach Zahnextraktion auf zwischen 0,5 (orale Bisphosphonatgabe) und 1,6 bis 14,8 Prozent (i.v.-Gabe) geschätzt.6,22–25 Je länger die laufende Behandlungszeit der antiresorptiven Therapie, desto höher scheint das Risiko. So steigt es etwa bei Osteoporosepatienten innerhalb vier Jahren um den Faktor 10.4
Prospektive Studien zeigen insgesamt die eher niedrigeren Wahrscheinlichkeiten. Möglicherweise ist dies auf die optimalere, d.h. konsequent richtliniengetreue Behandlung der Patienten im Studiensetting zurückzuführen. Für Behandlungen gelten nämlich einige wesentliche Grundsätze1 , welche das Risiko von MRONJ minimieren sollen:
- Falls medizinisch vertretbar, die Gabe von antiresorptiven Medikamenten etwa drei Monate vor dem Eingriff sistieren und bis zur vollständigen Wundheilung sistiert lassen.
- „Atraumatische OP“: minimale Deperiostierung, konsequente Glättung scharfer Knochenkanten.
- Immer primärer (plastischer) und unbedingt spannungsfreier Wundverschluss.
- Antibiotische Therapie ab dem Tag vor der Operation bis zum Abschluss der primären Wundheilung.
So oder so zeigen aber die obigen Wahrscheinlichkeitsangaben, dass auch unter Einhaltung aller Empfehlungen ein relevantes Risiko für Osteonekrosen infolge von vermeintlich „simplen“ Zahnentfernungen besteht. Risikokennziffern für andere oralchirurgische Eingriffe (namentlich Implantationen, Wurzelspitzenresektionen und Parodontalbehandlungen) sind nicht bekannt. Experten schätzen die Risiken dort vergleichbar denen bei Zahnentfernungen ein.6
Die obigen Grundsätze für die Behandlung von Patienten unter antiresorptiver Therapie sollten schließlich also immer dann exakt befolgt werden, wenn Maßnahmen erforderlich werden, welche den Knochen (auch nur geringfügig) betreffen. Häufigste Beispiele im allgemeinzahnärztlichen Alltag sind: Extraktionen (auch von schon gelockerten Zähnen), Implantationen (siehe unten), Wurzelkanalbehandlungen, Wurzelspitzenresektionen und eine (auch konservative) subgingivale Parodontitistherapie.
Sonderfall Implantologie
Am schwierigsten ist sicher die Entscheidungsfindung für oder gegen einen oralchirurgischen Eingriff im Bereich der Implantologie. Dies natürlich, da es sich hier in der Regel um elektive Eingriffe handelt, die im Gegensatz zu fast allen anderen zahnärztlichen Behandlungen am Knochen eben nicht der Beseitigung eines schon vorbestehenden Infektherdes dienen. Der erste Gedanke ist daher in der Regel eine Ablehnung von Implantationen bei Patienten unter antiresorptiver Therapie.
Nichtsdestotrotz muss die jeweilige Situation aber wesentlich differenzierter betrachtet werden. Insbesondere ist ja auch ein schleimhautgetragener Zahnersatz ein schon lange nachgewiesener Risikofaktor für das Entstehen einer MRONJ.1,21 Jede Druckstelle kann eine Osteonekrose induzieren. Leider gibt es nicht viel wissenschaftliche Literatur zum Thema.26,27
Abgesehen werden sollte von Implantationen bei Patienten mit bestehenden oder stattgehabten Osteonekrosen. Ebenso sollten komplexere Eingriffe am Knochen (ein- oder zweizeitige Aufbauten, Sinuslift etc.) vermieden werden. Die Erfolgsaussichten sind hier deutlich reduziert.
Insbesondere in der niedrigen aber wohl auch in der mittleren Risikogruppe sind jedoch Zahnimplantate bei fehlender prothetischer Alternative(!) nicht grundsätzlich kontraindiziert. Selbstverständlich muss eine ausführliche und dokumentierte Aufklärung erfolgen28 und es stellt sich auch die Frage, ob solche Patienten nicht grundsätzlich zum Spezialisten überwiesen werden sollten. Dies alleine schon aus forensischen Gründen und um Reputationsrisiken für den Fall eines Misserfolges zu vermeiden.
Wenn die Osteonekrose aufgetreten ist
Trotz aller prophylaktischer Maß nahmen und sorgfältigster, richtlinienkonformer Behandlung können bei Patienten unter antiresorptiver Therapie Osteonekrosen auftreten. Zumindest Stand heute müssen diese als „unvermeidlicher“ Nebeneffekt der Hauptbehandlung in Kauf genommen werden.
Typische klinische Hinweise auf eine Osteonekreose können sein:1
- Foetor ex ore
- Zahnlockerung
- Kieferkammfisteln
- Schwellung (Ödem, Weichgewebeinduration, Fluktuation) und Exsudation
- Schmerz
- spontane Sensibilitätsstörung in der Unterlippe (Vincent-Symptom).
Symptome treten jedoch keinesfalls immer auf. Patienten können trotz ausgedehnter Osteonekrosen subjektiv und klinisch völlig symptomfrei sein. Das – wie oben bereits erwähnt – die Behandlung der MRONJ in jedem(!) Stadium anspruchsvoll ist, zeigt sich bereits in ihrer Definition, welche eine fachärztliche Betreuung fordert: Bestehen muss nämlich die Trias aus a) freiliegendem/sondierbarem Kieferknochen, der nicht innerhalb von acht Wochen nach fachärztlicher Behandlung abheilt; b) antiresorptiver Medikation in der Anamnese und c) Anamnese ohne Strahlentherapie der Kopf-Hals-Region.4,29
Von dieser Basis ausgehend, teilt man die Problematik in verschiedene Stadien ein. Die Einteilung variiert je nach Richtlinie in einigen Details, ist im Großen und Ganzen aber international anerkannt und auch einheitlich. Tabelle 5 gibt eine Zusammenschau zur schnellen Orientierung bzgl. Stadium, Klinik und eventueller Therapieoptionen. Gemäß Literatur zeigt die konservative Therapie oder das rein oberflächliche Abtragen von nekrotischen Knochenanteilen ohne anschließenden plastischen Verschluss nur Heilungsraten von knapp 25 resp. sogar unter 20 Prozent. Dies ist auch logisch. Ist doch wie oben ausgeführt eine achtwöchige erfolglose konservative Behandlung durch einen Facharzt schon Bestandteil der MRONJ-definierenden Trias. Dahingegen führt die operative Therapie in etwa 90 Prozent der Fälle zum auch langfristigen Erfolg.1

Zusammenfassung
Grundsätzlich zeigt sich im Zusammenhang mit antiresorptiven Medikamenten erneut, wie wichtig es ist, eine vollständige Liste aller vom Patienten eingenommenen Medikamente zu erhalten und diese auch zu besprechen. Bei mehreren involvierten Behandlern und älteren, multimorbiden Patienten kann dieses Unterfangen alleine aber durchaus schon zu einer Herausforderung werden.
Unbedingt sollte jeder Patient auch ganz konkret nach einer Osteoporose, Tumor/Krebserkrankungen, knochenstärkenden Medikamenten und Bestrahlungen gefragt werden. Auch wenn die operative Therapie von MRONJLäsionen zunehmend gute Erfolge zeigt und somit Bedeutung gewinnt,4, 30, 31 liegt das Hauptaugenmerk dennoch auf der Prävention.
Richtlinien für die Behandlung von Patienten unter antiresorptiver Therapie existieren und sollten immer dann exakt befolgt werden, wenn Maßnahmen erforderlich werden, welche den Knochen (auch nur geringfügig) betreffen. Häufige Beispiele im allgemeinzahnärztlichen Alltag sind Extraktionen und Implantationen, aber genauso auch Wurzelkanalbehandlungen oder Wurzelspitzenresektionen sowie eine subgingivale Parodontitistherapie.4
Schließlich muss patientenindividuell entschieden werden, was für den Einzelnen letztlich sinnvoll und erforderlich ist. Die frühzeitige und offene Zusammenarbeit zwischen allen Beteiligten, Hausarzt, Onkologen und Zahnarzt bei allen Patienten unter antiresorptiver Therapie erweist sich dabei als essenziell. Die größte Schwierigkeit stellt hierbei aktuell und in mittlerer Zukunft höchstwahrscheinlich wohl die Entscheidungsfindung zwischen schleimhautgetragenem Zahnersatz und dem Einsatz von Implantaten dar.
Die vollständige Literaturliste gibt es hier.
Der Artikel ist in der Dental Tribune Österreich erschienen.